川﨑先生コラム 第24弾「顎関節症になっちゃった!!顎関節症とは」
2022/07/08
こんにちは!
日本医学柔整鍼灸専門学校 広報担当です。
川﨑先生コラムの第24弾をお届けいたします!
顎関節症になっちゃった!!顎関節症とは

オンライン生活やスマホ使用による姿勢異常(猫背)、コロナ禍のストレスで顎関節症になる人が増えているそうです。
私もある日突然に、ご飯を食べるとこめかみの所がゴリゴリ、ジャリジャリと音がし始めてもしや?と思ったら1週間後には口が半分しか開かなくなりました。
特に思い当たる原因は考えられないのですが、異常を感じるようになってから仕事が終わると頬や顎周囲の筋肉の痛みと首から側頭部にかけて重だるさとコリを感じます。
その他に耳鳴りと頭重感がとても気になるようになりました。

生活習慣を見直してみると長時間のパソコン作業と首肩の筋緊張が発症のきっかけかな?と思います。
だんだん症状が悪化してきたので、日本医専の美容鍼灸サロンAcure(アキューレ)で鍼治療を受けました。
なんと!!顎の違和感と耳鳴りが改善され筋肉の緊張も緩和され口が大きく開くようになりました。
その後は、調子がよく早く治療すればよかったなぁ~と思いました。
定期的に治療を継続したいと思います。
☟ 顎関節症とは
顎関節症は多様な症状を訴え病態も様々です。
顎関節症は顎の関節を構成する骨、筋肉、靭帯といった構造のバランスが崩れることで発症します。
①顎関節(※下図参照。耳の前にある関節)や咀嚼筋の痛み(下あごを動かす)、②関節の雑音(ギリギリ、ジャリジャリ、ザリザリ)、③開口障害(口を開けることができない)を主な症状とするもので、これらの症状が1つでもあれば顎関節症と診断されます。
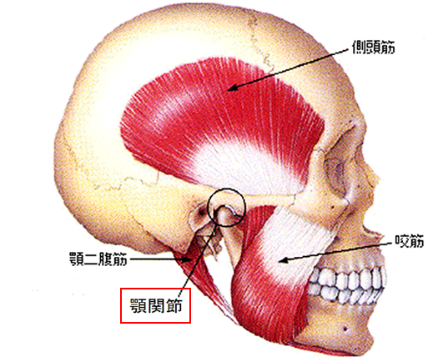
つまり、口を開けようとすると顎が痛い、音がする、口が開かないといった症状があるときは顎関節症と考えられます。
発症要因で一番多いのはストレスの影響が考えられています。
リラックスしているときは上下の歯は接触しておらず1~2㎜ほど隙間が生じています。
しかし、緊張状態になると口を閉じる力が強くなり歯を食いしばる状態になります。
この状態が続くと顎への負担が慢性化して顎関節症を発症します。
☟ 顎関節症の原因
最も大きな原因は、筋緊張による顎関節への過度の負荷です。
緊張する仕事をしている、対人関係の緊張、姿勢不良、硬いものを食べる、長時間の咀嚼、楽器演奏、長時間のデスクワーク、重量物の運搬、うつ伏せで寝ているなどがあります。
そのほか、歯並びが悪い、歯の嚙み合わせの異常なども発症の原因となります。
スポーツ選手でも競技中に歯を食いしばることが多いため顎関節症になる選手が多くいます。
☟ 顎関節症のタイプ
①咀嚼筋障害型(筋の問題)
顎の筋肉の使いすぎが原因で頬やこめかみに痛みが生じます。
筋肉の緊張や、筋・筋膜の調和が崩れて噛み合せが悪くなることが原因とされます。
また、日常生活で受けるストレスによっても発症することがあります。
顎の歪みや頭痛、肩こり、耳鳴りを訴えることもあり、全身と局所の筋緊張を緩和するためにマッサージを行い安静にします。
②靭帯・関節包障害型(関節の問題)
関節に異常があり、大きく口を開けたり、硬い物を噛んだり、歯ぎしりや食いしばりをすることで顎関節に痛みが生じます。
顎の痛みや関節運動障害が見られるため、あくびや硬いものを控え可能な限り安静にします。
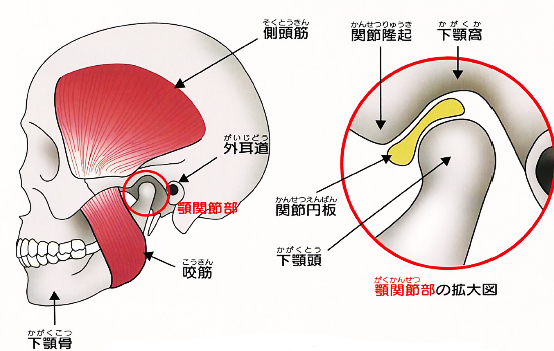
③顎関節内障型(関節円板の問題)
顎関節症の中で発生頻度が高く、関節円板(上顎の骨と下顎の骨の間に存在するクッションの役割をする組織)の異常が原因で発症します。
関節円板の位置がずれてしまっているため、口を開けるときや閉じるときにカクっと雑音やクリック音がします。
また、症状が悪化すると関節円板が前方にずれた状態で引っかかるようになるため大きく口を開けられなくなります。
主に開口障害や、関節の適合異常や動きの異常が見られ、一般的にマウスピース治療を行います。
④変形性顎関節症型(変形の問題)
関節の変形が原因となって発症するタイプです。
加齢とともに発症する傾向があります。下顎頭の変形や顎関節の動きをスムーズにしたり、摩擦を軽減している関節円板に障害が起きます。
症状だけでは診断困難なためレントゲンを撮影して骨の変形がないか調べていきます。
主な症状としては、顎関節部の軟骨がすり減っていたり変形が生じているため、口を開けたり閉じたりする時にジャリジャリと雑音が生じ、開口障害がみられます。
マウスピース治療や開口訓練を行い顎への負担を軽減します。
☟ セルフチェック(スリーフィンガー法)
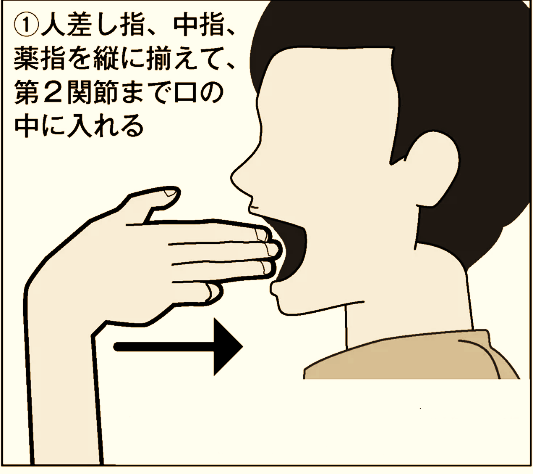
口を開ける大きさを、指を横にして入れることで確認します。
①指が3本入れば口を開ける大きさは正常です。
②指が2本入らない状態は急性の顎関節症になっています。
早期であればすぐに治る可能性が高いので早目に治療を開始しましょう。
③指1本が入らない状態は顎関節症が悪化して重症化している可能性があります。
すぐに専門の医療機関の受診をお勧めします。
④指2本は入るけど指3本は入らない場合は、顎関節症が慢性化しています。
治るまでに時間が必要となります。
☟ 治療とケア
顎関節症に対する治療の管理目標は、痛みを減少させること、顎機能などを回復させること、正常な日常活動を回復させることです。
多くは生活習慣や癖を改善することで症状を軽減することができます。
①筋マッサージ法や筋訓練法などの治療
セルフケアとしての開口ストレッチや咀嚼筋マッサージなどを行い、痛みを軽減していきます。
筋肉は温めたほうが良いので風呂に入ってゆっくりマッサージするようにしてください。
関節の痛みが強い場合は悪化することがあるので要注意です。
②薬物療法
鎮痛剤や非ステロイド性抗炎症剤の投与をすることで痛みを緩和させることができます。
咀嚼筋および顎関節痛に対する治療に効果があります。
③マウスピース療法
噛み合せ異常にはマウスピース療法を行い顎関節への負担を軽減させます。
2 週間から1ヶ月、長くとも 3ヵ月ほどの基本治療で痛みや開口障害などの症状が改善しない場合はMRI検査や専門的対処が必要となります。
顎関節症は、慢性化すると治りにくく日常生活に影響を与えてしまいますので異常を感じたら早期に治療をすることが大切です。
また、顎の歪み(偏位)は、頭頚部のバランスや脊椎のバランスに影響します。
肩こりや頭痛、耳鳴りなどを併発することがあり、歪み自体は美容にも関係します。
美味しくご飯を食べることもできないため気分は憂鬱になってしまいます。

暑いですね~:;(∩´﹏`∩);:
かなり猛暑日が続きますが、皆さんは元気にお過ごしでしょうか?
日本医専では、柔道部が再活動するようになり私も練習に出ています。
柔道部の練習で少しずつ体力強化とボディーメイクを頑張っています。
練習に参加している学生は1年生から3年生まで年齢も様々です。
暑いですが、みんな楽しく技を磨いています。
柔道経験者で柔道整復師を目指す方は、是非日本医専に来てください!!
待っています!!(*^-^*)
柔道整復師・鍼灸師
本校柔道整復学科 専任教員 川﨑有子
週末のイベントでは先生ともお話しができます!
>>オープンキャンパス情報はこちら
先生のコラムや授業の様子がわかる!
>>ほかの柔道整復学科ブログはこちら
まずは日本医専を知ろう!
>>資料請求はこちら
新着記事
-
 2025/03/14コラム
2025/03/14コラム- 【片橋先生コラム】卒業式
-
日本医学柔整鍼灸専門学校です。 今回は柔道整復学科専任教員 片橋先生によるコラムの第64弾をお届けします! 卒業式 3月のイベントといえば、まず、柔道整復師の国家試験 3月の第1日曜日と決まっています それから、卒業式🌸 3年間の学校生活を終えて、旅立ちの日です 今年の3年生は昼間部も夜間部もよく集まっている姿がみられました 卒業式への参加率は85%以上‼ これはすごい数字なんです 特に夜間部の学生さんは社会人として朝から夕方まで働いている人がほとんど。 卒業式は平日の昼からです 昼間部の学生さんも午後から働いている方も多いですから、ほぼ全員が出席というわけにはなかなかいきません お忙しいところ、ご都合をつけて参加してくださるのですよね 本当にうれしいことです 1,2年生にとってはお楽しみの春休み 長期休みを満喫してリフレッシュ!次の学年での英気を養っていただきたいです 3月末には新年度のガイダンスがあります それぞれの学年を乗り切っての進級です 自信をもって、キラキラした目で登校してくれるでしょう 季節の大きな変わり目のこの時期、気分を新たに、寒暖差に気をつけてお過ごしください (監修/片橋るみ先生:柔道整復師 介護支援専門員)]
-
 2025/02/28コラム
2025/02/28コラム- 【川﨑先生コラム】未来の自分に出会う~スポーツを仕事に~
-
こんにちは!! 日本医学柔整鍼灸専門学校 広報担当です。 柔道整復学科 川﨑先生コラムの第63弾をお届けいたします! 未来の自分に出会う~スポーツを仕事に~ みなさん、競技者としてだけでなく、スポーツに関わる仕事は多岐にわたり、それぞれに大きなやりがいと感動があります。 日本医専で学ぶことで、未来の自分に出会い一歩踏み出してみませんか。 アスリートでなくても、自分自身が輝けるステージがスポーツにはあふれています。 部活動を頑張っている皆さんは、練習に打ち込み、その成果を試合で発揮し、仲間たちと喜びを共有しながら充実した日々を送っていることと思います。 しかしながら、ケガや実力が発揮できず悔しい思いをしている人もいることでしょう。 そのような中で、勉強かスポーツを続けるかという選択肢を選ぶことに不安な気持ちを抱え、将来の自分をイメージできずに思い悩んでいませんか。 アスリートから、スポーツを支える仕事を選んだとしても後悔する必要はありません。 これからたくさんの人との出会いや経験をして知らない世界を知ることにより、世界は広がり、夢や目標は変わっていくものです。将来のキャリアは、一本道ではありません。 様々な経験を通して、目標が変わることは普通のことです。 日々学びながら新しいことを吸収し、長期的な視点を持ち、柔軟に目標を調整しながら見直していくことも大切です。 さて、皆さんは〇〇×スポーツの空白に何を組み合わせますか? ●部活で得られるかけがえのない経験は宝 皆さんが部活で感じた、感動を支える仕事はたくさんあります。 その感動は、仕事の中で様々な形で支えることができます。 また、夢に向かって努力した経験は、仕事においても大きな力となり、強い精神力、困難に立ち向かう姿勢や体力、周囲への思いやりなど、スポーツを通して培われた人間力は、社会に出たときの大きな武器となります。 ●スポーツに関わる様々な職業 スポーツに関わる職業は、監督やコーチ(技術や戦略)、トレーナー(フィジカル強化、ケガの予防ケア)、インストラクター(健康増進)、スポーツ用品メーカー(障害サポート)、イベント運営(大会企画、選手の環境整備)など将来スポーツに関わる道はあります。 その他、スポーツ心理学(メンタル強化)、スポーツ栄養学(体調管理)、スポーツ医学(総合的医学)、スポーツ科学(研究分析)、スポーツビジネス(スポーツ用品開発)など、専門的な知識を活かせる分野もあります。 1.スポーツトレーナー スポーツトレーナーは、アスリートのパフォーマンス向上や、ケガの予防、リハビリをサポートし、選手のコンディショニング管理やトレーニング指導など専門的な知識と技術が求められます。 アメリカで仕事をするためにはスポーツトレーナーの資格が必要ですが、日本やその他の海外では、スポーツトレーナーの資格は必要ありません。 日本ではスポーツトレーナー資格は民間の認定資格です。 医師、柔道整復師、鍼灸師、理学療法士などの専門知識を身に付けた国家資格を持っている人たちが、スポーツトレーナーとして活躍しています。 2.柔道整復師 スポーツによるケガや体の不調を治療し、ケガをしない体づくりやケガからの早期復帰をサポートします。 骨折、脱臼、捻挫、筋腱の損傷などを専門とし、骨折、脱臼の応急処置が認められているのは、医師以外で柔道整復師だけです。 スポーツトレーナーやスポーツに関わる仕事をしている人が必ず持っている国家資格の一つです。 スポーツトレーナーとして、選手のコンディショニング、トレーニング指導、試合中の応急処置、ケガの予防、リハビリテーションなどを行います。 スポーツクリニックでは、スポーツによるケガの専門的な治療やパフォーマンス向上を目的とした施術を行います。 柔道整復師は、スポーツ医学と密接に関わり、アスリートから一般の人まで、幅広い層の健康をサポートする専門家です。 3.スポーツインストラクター 一般の方々の健康増進や体力向上をサポートし、様々なスポーツやエクササイズを指導し、運動の楽しさを伝えていく職業です。 人に教えることやコミュニケーションが好きな人は、この職業が向いていると思います。近年では、国家資格を持ち専門性が求められています。 4.スポーツ用品メーカー アスリートや一般の方々が使用するスポーツ用品の開発や販売に携わり、最新の技術や素材を駆使し、より安全で快適なスポーツ環境を支援するお仕事です。 スポーツにおけるケガの種類や発生メカニズム、人体の構造や機能に関する知識は安全性を高める上で不可欠です。 競技性を理解することで、必要な機能を適切に設計でき、デザインは機能性だけでなく選手のモチベーションやパフォーマンスにも影響を与えます。 選手のパフォーマンス向上や安全性を高める革新的な商品を開発するために、柔道整復師の資格を取りにくる方々がいます。 5.福祉用具専門相談員 福祉用具専門相談員は、障害を持つ方々が自立した日常生活を送るために、必要な福祉用具に関する専門的な知識を持ち、適切な用具選びや利用方法をアドバイスする専門家です。 スポーツ特定競技では、車椅子プレーヤーに対するサポートがあります。 スポーツ福祉用具は、障害のある人がスポーツを行う際に、その能力を最大限に発揮できるよう工夫された用具です。 用具を使用することで、障害による運動機能の低下を補い、スポーツパフォーマンスを向上させることができます。 身体に関する医学的専門知識を持った方々がこの職業に就いていることが多いです。 ●自分だけの未来を選択 大学または専門学校のどちらを選択するか?悩む方が多いのではないでしょうか。 効率的に実践的な知識と技術を身につけ、資格も取得できるのが専門学校です。 専門学校は基本的に3年制で、大学よりは1年短いですが、専門知識や技術以外に仕事や現場で役立つ知識を学ぶ機会が多くあります。 専門性を追求したカリキュラムや、職業の多用性に応じた総合的な学びがあります。 また、教員と学生との距離感が近いため、個別指導を受ける機会が多く得られるのもメリットです。 専門学校卒業だからといって、キャリアに影響することはほとんどありません。 大事なのは即戦力として仕事ができることや、卒業後に自分の将来に近い就職ができることです。 まずは、オープンキャンパスに積極的に参加してみましょう。 オープンキャンパスでは、授業内容を体験でき学校の雰囲気を肌で感じることができます。 また、先生や在校生と直接話すことで、学校生活や進路に関する疑問を解消できるので、ご自身の将来について考える上で大変有意義な時間になると思います。 日本医専は、スポーツと医療を組み合わせた学びを提供しており、あなたの夢を応援し、未来の自分に出会うための細やかなサポートをしています。 日本医専の一番の魅力は、実践的な学びを深めるためのプログラムが用意されており、「ケガ」「スポーツ」「美容」「東洋医学」の4つの専門分野に特化したゼミで、より高度な手技を磨き、カラダ・エキスパートを育成します。 その他、臨床経験が積める「カラデミア」をオープンし、在学中から臨床経験を積むことができる実践教育の場を用意しています。 豊富な実技授業により即戦力となる人材育成や、一人ひとりの未来を実現するカリキュラムがあります。 さあ!皆さん、確かな技術と知識を身につけ、社会で活躍できる「カラダ・エキスパート」を目指しませんか? 日本医専のより詳しい情報や、最新のオープンキャンパス情報に関しては、日本医専の公式ホームページを確認してくださいね。 予約なしの当日参加でもOKなので、時間ができたら遊びに来てくださいね。 私も、担当していますのでお会いできたらすごく嬉しいです(^_-)-☆ 柔道整復師・鍼灸師 本校柔道整復学科 専任教員 川﨑有子]
-
 2025/02/14コラム
2025/02/14コラム- 【片橋先生コラム】靴下の穴
-
日本医学柔整鍼灸専門学校です。 今回は柔道整復学科専任教員 片橋先生によるコラムの第63弾をお届けします! 靴下の穴 今日のお話は「靴下の穴」からです ・・・なんのこっちゃですねー(笑) 先日、実技の授業でサンダル履きになったとき、(実技室を衛生的に使用するため、上履きに履きかえます)学生に指摘されたのです 靴下の穴を… 「え~先生、恥ずかしい! 靴下!!」って言われて。 もちろん、恥ずかしかったです。 指摘されたことと、女子力低いことが。。。 だけど正直、靴下に穴が開いていること自体はあんまり、なんです だって、しょっちゅうなんですもん! 私の靴下のほとんどは割とすぐに穴が開いてしまいます それどころか私の家族のほとんどは、すぐに靴下に穴が開いてしまうんです~ なぜって、エジプト足だ・か・ら。 足の形にはいくつかタイプがあって、親指が一番長くて、小指に向かって短くなるものを エジプト足と呼んでいます。 人差し指が一番長い形をギリシャ足といって、どの指の長さもあまり変わらないのがスクエア型です エジプト足は親指が長いため、靴下の親指部分が常に伸ばされていて、そこに穴が開きやすいんですね ほかの指に比べて親指はずっと太いですから、力もかかりますよね 日本人はエジプト足の方が多いそうです 足の形も遺伝します ちなみに私の夫は靴下の親指には穴が開きません エジプト足ではないんです かかとに大穴を発見することがあります みなさんの足の形はどれでしょう? 上の3つの形が主なものですが、それ以外の形もありますよ あ、私、穴が開いているのに気づいていて、その靴下を履いていたわけではありませんよ いつも気にしてはいまーす (監修/片橋るみ先生:柔道整復師 介護支援専門員)]
-
 2025/02/04コラム
2025/02/04コラム- 【川﨑先生コラム】心と体を癒すチョコレートとスポーツのお話
-
こんにちは!! 日本医学柔整鍼灸専門学校 広報担当です。 柔道整復学科 川﨑先生コラムの第62弾をお届けいたします! 心と体を癒すチョコレートとスポーツのお話 2月のイベントといえば、バレンタインですね。 チョコレートを食べる機会が多くなるのではないでしょうか。 しかし、チョコレートは高カロリーで食べ過ぎると脂質や糖質などの摂り過ぎになるため、体重増加や糖尿病になるリスクも上がる可能性がある食品です。 健康に悪いイメージがありますが、上手に摂取すると様々な健康効果も期待できるし、 スポーツ選手も、効率よく摂取することで疲労回復やパフォーマンス維持をすることができます。 補給食としても適しているチョコレートですが、食べすぎを防止するためにも、効果や摂取量を知っておくとチョコレートの魅力を楽しむことができますね。 チョコは運動後に摂取せよ♥ 糖質と牛乳の混合物摂取は、インスリン(血液中の糖を骨格筋や肝臓、脂肪組織などに取り込みグリコーゲンの活性化作用を持つホルモン)分泌を促進し、運動後の筋グリコーゲン(筋肉に貯えられる糖の一種で運動する際のエネルギー源となるもの)の回復を高めるといわれています。 運動中のエネルギー源は主に糖質および脂質です。 糖質は骨格筋や肝臓にグリコーゲンとして貯蔵され、主なエネルギーとして使用されています。 筋グリコーゲンを消耗すると、筋肉はエネルギーを生み出せなくなり運動が継続できなくなります。 それにより、パフォーマンスの低下や疲労の原因となります。 筋グリコーゲンを回復させるためには、まずその原料となる糖質を摂取する必要があります。 そこで早期に運動のエネルギーとして活用できるのがチョコレートです。 チョコレートに含まれる砂糖は、ご飯やパンに比べて早く吸収される糖質なので、できる限り早く身体を回復させたいときの補給食として活用できます。 特に、ホワイトチョコレートは、砂糖、ココアバター、乳固形分(乳脂肪、タンパク質、炭水化物、ビタミン、ミネラルなど)が含まれ、糖質、タンパク質、脂質が同時に摂取できる食品です。 ホワイトチョコレートは、チョコレートの中でも、インスリン分泌を増強し運動後のグリコーゲンの回復が促進される効果が高いとされています。 運動前の1時間前に摂取すると良いですよ。 他に、糖質が多い食品としてバナナがあげられますが、果物の糖質は、肝グリコーゲン(血糖値の維持)を補給し、筋肉のエネルギー源である筋グリコーゲンは補給されないので運動後の補給食としては効果的でありません。 マラソンなど競技時間が長いスポーツの場合は、“運動中”の補給食としてビタミン・ミネラル・カリウムを多く含むバナナを食べるとエネルギー補給になります。 使用されなかった糖質は、脂肪として蓄えられてしまうので要注意です。 また、インスリンが大量に分泌されて低血糖になる危険性があります。 運動量や消費カロリーを考慮せずに過剰に糖質を摂取すると、健康に悪影響を及ぼす可能性がありますので注意しましょう。 運動後の食欲低下防止のために摂取せよ♥ 一過性の運動直後に食事をとる場合、食事量は安静状態と比較して150~200kcal減少することが報告されています。 運動後には、一時的な運動誘発性の食欲低下が生じ、疲労回復のための十分な量の食事やエネルギーを摂取できないことがあります。スポーツ選手の悩みでもありますね。 しかし、運動後にチョコレートに多く含まれる脂質が、摂食中枢に働きかけ、食欲を増大させる作用を持つドーパミンなどの脳内物質の分泌を促進させて食欲を増進させるように働きかけます。 この食欲増進作用により、全体の食事量が増え、糖質摂取量を減らすことなくタンパク質や脂質もバランスよく摂取することができるようになります。 チョコを食べて集中力をUPせよ♥ チョコレートには、カフェインやテオブロミンが含まれています。 カフェインは、コーヒー豆や茶葉などに含まれる食品成分で、中枢神経系を刺激して交感神経を興奮させるため、集中力を高め、眠気を覚まし、体を活発にさせる覚醒作用があります。 テオブロミンは、ポリフェノールの一種でカカオに含まれる苦味と香り成分です。 大脳を刺激して気分を落ち着かせる働きを持つセロトニンをサポートし、記憶力や集中力、やる気を出す効果があります。 集中したい30~1時間前に食べると良いですよ。 チョコを食べてマッチョになれ♥ 糖質が不足した状態で運動すると、タンパク質が運動するためのエネルギー源として利用されてしまい筋肉の合成に使用されなくなります。 摂取したタンパク質を筋肉の合成に効率よく使用されるためには、運動前の十分なエネルギー補給が欠かせません。 運動前にはエネルギー補給として糖質を含む食品を食べることが重要です。 筋肉トレーニングに良い成分であるカフェイン(脂肪燃焼に作用する)やカカオポリフェノール(抗酸化作用)は、チョコレートの原料であるカカオ豆に含まれています。 カカオ豆には、カカオプロテインというタンパク質(プロテイン)が含まれており、筋肉増強をサポートする作用や代謝を促す作用があります。 チョコレートを摂取することで、筋肉へのグリコーゲン蓄積効率が高まるだけでなく、筋肉タンパク質の合成促進や分解抑制効果が得られることが分かっています。 ホワイトやミルクチョコレートより、ダークチョコレートの方がカフェインやポリフェノール、カカオプロテインが多く含まれているので、ハイカカオチョコレート(カカオ成分が70%以上)を摂取すると、より効果的に筋肉マッチョを目指すことができます。 甘味は心を癒し、成分は体を癒すチョコレート♥ チョコレートには、心理的なストレスを低減する効果があるGABA(γ-アミノ酪酸)が含まれています。 チョコレートを食べて、ホッとすることがあると思います。 これはカカオの効果によるものです。 甘さや香りは自律神経を整えストレスを軽減し、脳内のセロトニン分泌を促すことで幸福感や精神的な満足感を得ることができます。 運動後のリラックスした時間にスイーツを楽しむことは、心身の疲労回復にとても必要な時間ですね。 食べすぎに注意して、幸せなひと時を過ごすことで『心の豊かさ』につなげていきましょう。 ♡モノローグ♡ バレンタインデーは、2月14日に恋人や友人、家族など大切な人に気持ちを伝える日です。 日本では女性が男性にチョコレートを贈る習慣が一般的ですが、海外では男性から女性へ贈り物をするのが一般的です。近年では、性別に関係なく、大切な人に贈り物をしたり、自分へのご褒美としてチョコレートを楽しむ人も増えています。 バレンタインデーは、大切な人に感謝の気持ちや愛情を伝える良い機会です。 素敵なバレンタインデーをお過ごしください。 柔道整復師・鍼灸師 本校柔道整復学科 専任教員 川﨑有子]
-
 2025/01/17コラム
2025/01/17コラム- 【片橋先生コラム】杖(つえ)Ⅱ
-
日本医学柔整鍼灸専門学校です。 今回は柔道整復学科専任教員 片橋先生によるコラムの第62弾をお届けします! 杖(つえ)Ⅱ 今日のお話はつえです 昨年に松葉杖のお話をしまして、その他のつえをご紹介します T字杖 一般的なつえですね。 手軽に使えて、ケガの際にも使用をおすすめするときがあります お年寄りっぽいと敬遠されることもありました お気持ちわかりますね 最近ではとってもオシャレなデザインも出ているようで驚きました つえの高さの目安は、あしのつけ根で横に出っ張っている骨につえの持ち手がくるところです ひじを軽く曲げて持ちやすい高さがよいです ぐらぐらしないように持ち手をしっかりと握ります 使い方は片松葉杖のときと同じです つえはケガをしていない側の手で持ちます けがをしているあしとつえを一緒に出します 上の写真だと右足をけがしています 右足と一緒に出した右手と、けがをしていない足で三角形を作るように歩きます 他のつえも合わせ方や使い方は同じです ロフストランドクラッチ ときどき見かけます ロフストランドクラッチはグリップ(握る部分)に加え、腕を通す部分も付いています 体重を支えやすいのと握力が弱くてグリップを強く握れない方にも使いやすくなっています 4点支持杖 体を支えるあしが4つあって安定性を高めています あしは5つのものもあるようですね 80歳代後半のとき、祖母が使っていました 地面が平坦なところでは安定感があります 地面がでこぼこしているところでは4つのあしすべてが接地しないため不安定になります そして、少し重かったです 2025年もやはり健康が一番!! みなさまのお健やかな毎日とご多幸を願っています (監修/片橋るみ先生:柔道整復師 介護支援専門員)]











